Как проводить ультразвуковое исследование сердца плода при скрининге в I, II и III триместрах беременности, чтобы избежать фатальных ошибок
Профессор Дангель – глава консультационного центра перинатальной кардиологии в Фонде Варшавского Хосписа для Детей, педиатр и детский кардиолог, консультант в сфере фетальной и перинатальной кардиологии, действующий член Международного секретариата внутриутробных кардиологических операций и почетный член Румынского общества врачей ультразвуковой диагностики в акушерстве и гинекологии, вице-президент польского общества врачей ультразвуковой диагностики. С 2017 года занимает пост президента рабочей группы по фетальной кардиологии Европейской ассоциации детских кардиологов (AEPC).
— Профессор Дангель, вы внесли внушительный вклад в развитие кардиологической службы Польши, стояли у истоков фетальной кардиологии страны, организовав первую и единственную команду врачей по фетальным вмешательствам. Это колоссальный опыт. Какими проектами вы занимаетесь сейчас? Какие новые практики в ультразвуковой диагностике (УЗД) и кардиологии вы применяете и поддерживаете в вашей команде?
— Во-первых, важно подчеркнуть, что в фетальной кардиологии мы не выполняем хирургические операции на сердце плода, а проводим малоинвазивные вмешательства. Это означает, что мы можем расширить аортальный или легочный клапан, открыть межжелудочковую перегородку, если она закрыта – так бывает в критических случаях, таких как синдром гипоплазии левых отделов сердца. Все вмешательства выполняются под ультразвуковым контролем, с помощью игл и катетеров, через матку матери и грудную клетку плода.
В настоящее время мы тесно сотрудничаем с группой кардиологов и кардиохирургов из Детского мемориального кардиологического института в Варшаве, чтобы улучшить результаты лечения детей после дородового вмешательства. Эти дети – новая группа пациентов.
Поскольку у нас все еще есть много вопросов относительно течения аортального стеноза в пренатальном периоде, мы планируем провести прогностическое исследование с AEPC и оценить перспективы лечения плода с таким диагнозом. Сейчас мы работаем над качеством генетического тестирования, и в наших планах – расширить знания о генетике врожденных пороков сердца. Мы совершенствуем методы диагностики и стремимся расширять возможности визуализации и оценки сердечной функции плода с помощью современных методик, в числе которых доплеровская визуализация тканей, анализ деформации миокарда в режиме Strain и некоторые 4D-методы. Мы оцениваем перспективы развития плода с различными пороками сердца и проверяем влияние порока сердца на фето-плацентарное кровообращение. Мы стараемся внедрять в нашу повседневную практику 3D и 4D методы, такие как STIC – 4D технологию получения объемного изображения сердца плода и 4D в режиме реального времени, особенно для диагностики сложных случаев порока сердца.
— Медицинские технологии, как и любые другие инновации, не стоят на месте. Что происходит сегодня в мире ультразвуковой диагностики, акушерства и гинекологии? Расскажите, пожалуйста, как технический прогресс в последнее время повлиял на процедуру УЗИ?
— Конечно, технологии визуализации стали намного лучше. На мой взгляд, большое влияние оказало внедрение высокочастотных датчиков, с помощью которых мы можем увидеть больше деталей даже на ранних сроках беременности. Новые механизмы цветопередачи очень помогают в оценке особенно низкой скорости венозного кровотока. 3D и 4D методы также развиваются, но они больше используются в образовательных целях: с их помощью мы можем показать студентам 3D топографию сердечно-сосудистой системы. Технология STIC позволяет врачам оценить особенно сложные пороки сердца, поскольку благодаря ей можно получить изображения с разных ракурсов, что представляется невозможным при использовании 2D.
Новые методы диагностики для оценки сердечной функции плода являются многообещающими. Тем не менее, качественная 2D-визуализация и хороший цветовой допплер все еще незаменимы для повседневной практики.
— Благодаря вашей экспертизе в систему здравоохранения Польши удалось внедрить эхокардиографию плода в I триместре. На что нужно обратить внимание врачу при проведении ультразвукового исследования сердца плода при скрининге в I, II и III триместрах беременности? Какие ошибки диагностики сейчас особенно распространены?
— В Польше эхокардиография плода не является обязательной процедурой для первого триместра беременности. Согласно рекомендациям Польского общества гинекологов и акушеров, во время скрининга первого триместра врач должен увидеть положение и размер сердца, посчитать частоту сердечных сокращений плода. Рекомендуется также оценить четырехкамерный срез сердца, но это необязательный этап.
Мы, специалисты в области фетальной кардиологии, советуем проводить детальную эхокардиографию плода, когда возникают какие-либо сомнения. Даже если сердце в норме, мы рекомендуем такое обследование в случаях, когда толщина воротникового пространства плода более 4 мм, когда наблюдается обратная А-волна в венозном протоке или если предыдущий ребенок этих родителей страдал от тяжелого порока сердца. УЗИ в первом триместре не может ответить на все вопросы, поэтому во втором триместре такое обследование должно быть обязательным.
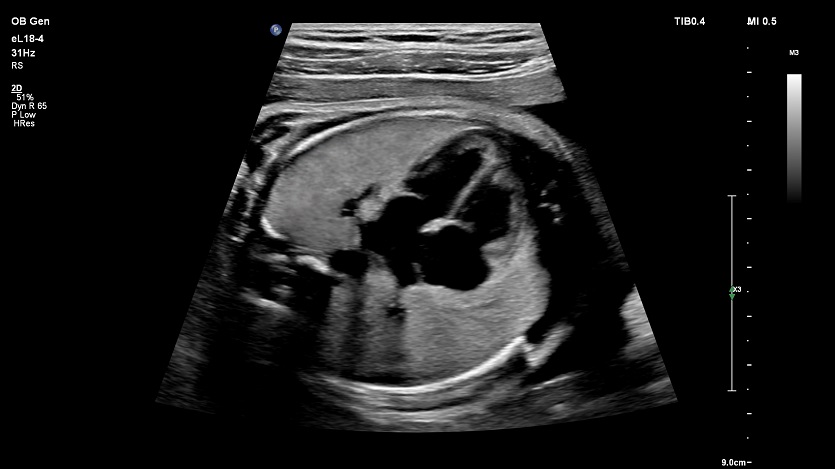
Второй триместр – самый важный период для оценки развития сердечно-сосудистой системы ребенка. Цель фетальной эхокардиографии – диагностика опасных для жизни патологий сердца. Поэтому в этот момент требуется рассмотреть четырехкамерный срез с фокусом на легочные вены, а также оценить выходные тракты, функцию оттока и вид средостения. Сегодня эхокардиография с цветным доплеровским картированием должна быть частью скрининга, однако это не официальная рекомендация. В третьем триместре сердце следует оценивать так же, как и во втором, поскольку некоторые сердечно-сосудистые изменения, в том числе функциональные, возникают именно в это время – например, преждевременное сужение артериального протока.
— Современные датчики, предоставляют отличную визуализацию, что позволяет специалистам выявлять патологии уже в первом триместре. Это технологический прорыв и отличная помощь в работе акушеров и гинекологов. Каковы перспективы этой технологии?
— Я немного скептически отношусь к диагностике сердечно-сосудистых заболеваний плода в первом триместре беременности. Сердце плода развивается, и тут важно отметить, что ухудшения патологии может не произойти, она может исчезнуть сама собой. Тем не менее, беременная женщина обычно не консультируется с кардиологом, она общается в основном с акушером, который часто не знает всех моментов о естественном течении болезней. Важно помнить, что диагностика сердечно-сосудистой системы плода – это не только правильная оценка качественного изображения. Это консультации на фоне глубокого анализа, во время которых ни в коем случае нельзя подвергать беременных женщин лишнему стрессу. Лучший совет здесь – «не озвучивайте свой прогноз пациенту, если вы в нем не уверены».
— Можем ли мы сегодня сказать, что прорывные технологии являются ключевым фактором поддержания здоровья всего населения?
Каждый месяц возникает много ситуаций, когда правильная перинатальная диагностика значительно влияет на дальнейшее развитие новорожденного. Врачам важно многое знать о естественном течении болезней и правильно консультировать родителей, предоставляя реальную возможность помочь их детям.
Приведу пример из практики. У плода был обнаружен порок под названием пентада Кантрелла – эта патология считается смертельной в большинстве стран. В нашем случае у плода присутствовала также крупная эмбриональная грыжа и врожденное смещение сердца. Порок был диагностирован на 12-й неделе беременности, и акушер порекомендовал матери прервать беременность в связи со смертельной патологией. Женщина пришла к нам на эхокардиографию. Ранее в нашей клинике было два похожих случая, и тогда состояние плодов улучшилось за время беременности. Поэтому я сказала пациентке, что вполне возможно, что со временем у ее ребенка останется только эмбриональная грыжа, и в этом случае лечение может привести к хорошему результату. Сейчас ее ребенку 3 года, он перенес успешную операцию. Так что важно давать шанс больным детям, поскольку сейчас детская кардиохирургия способна на многое.
— Из вашей богатой биографии мы можем сделать вывод, что вы решительный сторонник инноваций, передовых технологий; вы относитесь к тем, кто первым инициирует внедрение инноваций. Вы не боитесь рисковать? Как вам удается преодолевать скептицизм и стереотипы ваших коллег и команды?
— Без риска не бывает прогресса. На моем пути было много трудностей, но сейчас я эксперт и консультант. Я знаю, сколько всего мы сделали и скольких улучшений добились. Я не прислушиваюсь к скептически настроенным людям, я просто делаю то, что, на мой взгляд, принесет пользу маленьким пациентам. В моей практике я не ограничиваюсь лишь выполнением эхокардиографии плода. Я организую целую систему медицинской помощи беременным женщинам с разными проблемами у ребенка. В том числе, я была инициатором идеи перинатального хосписа – учреждения, где оказывается комплексная помощь парам, решившим родить неизлечимо больного ребенка. Это стало возможным благодаря тому, что мой муж Томаш Дангель создал концепцию детской паллиативной помощи в Польше. Мы реализовали его идею и в перинатальной медицине. В настоящее время в Варшавском детском хосписе стажируются врачи из Москвы, которые учатся оказывать педиатрическую паллиативную помощь. Во время обучения в нашем отделении мы всегда делимся концепцией перинатального хосписа.
— Как строится система маршрутизации пациентов в Польше и в Европе?
— Система скрининга была внедрена в Польше и Европе. Фетальные кардиологи рассказывают акушерам и врачам УЗИ, на что нужно обратить внимание во время обследования, чтобы не упустить опасные пороки сердца. В настоящее время в большинстве европейских стран рекомендуется оценивать 3 среза сердца при УЗИ: четырехкамерный срез сердца, выводной тракт левого желудочка, выводной тракт правого желудочка и срез сердца через три основных сосуда и трахею. Если скан вызывает сомнения, беременную женщину необходимо направить в отделение фетальной кардиологии.
К сожалению, даже такая хорошо организованная система не позволяет диагностировать все патологии, например, тотальный аномальный легочный венозный возврат.
— Своевременная диагностика патологий плода необходима, но это лишь первая стадия решения проблемы. Каким образом вы внедряете системный подход в работу команды? Расскажите о том, как вы выстраиваете работу с другими медицинскими направлениями – например, с акушерами и детскими хирургами.
— Нам удается достаточно эффективно работать с акушерами, генетиками, неонатологами, кардиологами и кардиохирургами. Мы сотрудничаем с несколькими врачами, которые следят за течением беременностей, осложненных пороками сердца плода. Они проводят диагностику каждые 4 – 8 недель в зависимости от типа патологии. Мы заранее планируем клинику, где пройдут роды, и прогнозируем состояние новорожденного. Врожденные пороки сердца не являются показанием к кесареву сечению. Оно необходимо, если нужно экстренное лечение новорожденного, но такие ситуации случаются редко – не более 5 раз в год. Неонатологи, кардиологи и бригада кардиохирургов всегда знают о предстоящих родах наших пациенток.


















Нет комментариев
Комментариев: